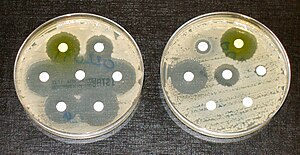
עמידות לאנטיביוטיקה
עמידות לאנטיביוטיקה (באנגלית: Antibiotic resistance) היא יכולת של מיקרו-אורגניזם לשרוד כנגד אנטיביוטיקה. עמידות זו היא מקרה מיוחד של התפתחות אבולוציונית של חיידקים בתגובה לאיומים נגדם. עמידות זו מתפתחת בקרב חיידקים על ידי ברירה טבעית שפועלת על מוטציות מקריות, או בגלל יצירת עקה סביבתית על אוכלוסיית חיידקים. מרגע שמוטציה כזו מתקיימת, חיידקים יכולים להעביר את המידע בצורה אנכית (הורשה) או אופקית (העברת פלסמידים בין חיידקים). אם חיידק הוא בעל יכולת התנגדות לכמה סוגי אנטיביוטיקה הוא קרוי חיידק מרובה תנגודות Multiresistant או בצורה לא רשמית "סופר-חיידק" Superbug.
ניתן לייצר עמידות לאנטיביוטיקה על ידי הנדסה גנטית, לקשר את הגן של העמידות עם גן שרוצים להחדיר, ולהרוג את שאר החיידקים שאין להם עמידות כזו. שיטה זו מכילה בתוכה סכנות של התפתחות גנטית לא צפויה שגם תהיה עמידה לחלק מסוגי האנטיביוטיקה.
מאז שהחל הטיפול באנטיביוטיקה בעולם, בשנות ה-40 של המאה ה-20, החל מירוץ של התפתחות זנים של חיידקים מעוררי מחלות (פתוגניים) שעמידים לאנטיביוטיקה, ומדובר בתופעה מתפשטת. ארגון הבריאות העולמי הכריז שהעמידות לאנטיביוטיקה היא אחד מהאיומים המשמעותיים ביותר על בריאות הציבור בעולם. לובי פוליטי של חברות מזון מהחי ושל חברות תרופות מונע הפחתת שימוש באנטיביוטיקה במינון נמוך בקרב בעלי חיים במדינות כמו ארצות הברית ובישראל, דבר שעלול לגרור התרגלות של חיידקים מעורר מחלות.
דו"ח של ארגון הבריאות העולמי שפורסם ב-2014, טוען כי עמידות חיידקים לאנטיביוטיקה אינה אפוקליפסה עתידית אלא דבר שמתרחש היום. הדו"ח בחן את עמידותם של שבעה חיידקים נפוצים לאנטיביוטיקה ב-114 מדינות, ומתעד את העמידות לאנטיביוטיקה, במיוחד אנטיביוטיקה מסוג "מוצא האחרון", בכל האזורים בעולם. תוצאות הדו"ח מדאיגות את ארגון הבריאות העולמי. מגיפה של חיידק עמיד לאנטיביוטיקה נחשבת לגורם סיכון בריאותי מסוכן מאוד ואף סיכון אסון עולמי שעלול לסכן את הציביליזציה כולה.
לפי הערכות, נכון לשנת 2016 לפחות 5,000 בני אדם מתים מדי שנה בישראל עקב חיידקים עמידים לאנטיביוטיקה שנדבקו בהם בבתי החולים. [1] בערך פי שתיים ממספר האנשים שמתים עקב זיהום אוויר. בשנים האחרונות יש עליה בתמותה ממחלות זיהומיות בישראל, והחל משנת 2015, מחלות זיהומיות הן גורם המוות השלישי בחשיבותו לאחר מחלות סרטן ומחלות לב. [1]
מנגנונים ביולוגיים לעמידות
| בעיות סביבתיות | |
אבולוציה של עמידות
אנטיביוטיקה היא חומר שקיים בטבע או מסונתז מתרופות וגורם לפגיעה בחיידקים. קיימים סוגים שונים ("משפחות") של אנטיביוטיקות, וכל סוג אנטיביוטיקה פועל בצורה שונה על חיידקים שונים, כך שאנטיביוטיקה אחת שמשפיעה מאוד על חיידקים מסוימים יכולה לא להשפיע כלל על חיידקים אחרים.
כאשר חיידקים נחשפים לתנאי עקה, כמו יובש או חשיפה לאנטיביוטיקה, נוצרת סלקציה לטובת מוטציות שלהן פתרונות שיאפשרו לחיידקים להתמודד עם עקה זו. מוטציות אלה נדירות למדי, אך כמות החיידקים היא עצומה. מסיבה זו ככלל שהחשיפה לאנטיביוטיקה היא נרחבת וחלשה מספיק כך גדלים הסיכויים לפיתוח מוטציות בעלות עמידות. לכן ההמלצה הכללית לשימוש באנטיביוטיקה היא בצורה ממוקדת וחזקה - מתן "טיפול בהלם" לחיידקים כך ש-100% מהחיידקים ימותו, בלי שיהיה סיכוי למוטציות להתפתח. במידה וכן התפתחה מוטציה.
לעומת זאת, כאשר אין חשיפה של חיידקים לאנטיביוטיקה, מתחיל תהליך אבולוציוני הפוך שבו העמידות לאנטיביוטיקה היא נטל מיותר - נשיאת פלסמידים מיותרים פירושה יעילות אנרגטית נמוכה יותר של החיידק, וחלק ממנגנוני ההתמודדות עצמם דורשים השקעת אנרגיה להקמה או לתחזוקה.
במידה וכן התפתחה מוטציה עמידה, יש חשיבות גדולה לבידוד החיידקים העמידים ולמנגנוני העברה לנשאים אחרים. בתי חולים ובתי אבות הם חלק מהמקומות שמהווים "נישה אקולוגית" טובה עבור החיידקים - יש בסביבה שפע של נשאים פוטנציאלים בעלי מערכת חיסונית חלשה ומצד שני במקומות אלה יש עקה אנטיביוטית שגורמת לכך שיש המשך סלקציה לטובת עמידות לאנטיביוטיקה.
בשנים האחרונות נחקרים תנאים של תקשורת ומנגנונים מתוחכמים של חיידקים. חיידקים בתנאי עקה מאיצים פי 1,000 את קצב ייצור המוטציות וחיידקים יכולים לשדר אותות מצוקה לחיידקים אחרים בדבר הצורך ביצירת נבגים עמידים ושאר אמצעי התגוננות. קיימים מחקרים המנסים לנטרל יכולות אלה בקרב חיידקים כדי להקטין את יכולת ההתמודדות שלהם נגד אנטיביוטיקה.
מנגנונים ברמת התא
ברמת תא החיידק, קיימים מספר מנגנונים המאפשרים לחיידקים לפתח עמידות בפני אנטיביוטיקה:
- פיתוח של אנזימים מיוחדים שמאפשרים לחיידק להרוס או לשנות את החומר האנטיביוטי.
- שינוי של מולקולות המטרה בחיידק, כך שאנטיביוטיקה לא יכולה לזהות ולהקשר אליה. מנגנון זה פועל לדוגמה ב-MRSA
- שינוי מבנה מעטפת תא החיידק, כך שחומרים אנטיביוטיים לא יכולים לחדור לתוך החיידק
- שאיבה אקטיבית של חומרי אנטיביוטיקה מתוך התא על ידי משאבות הצורכות אנרגיה (ATP)
- שינויים במסלול המטבולי למסלול "עוקף אנטיביוטיקה" - אם אנטיביוטיקה מסוימת מפריעה למסלול חילוף חומרים A, החיידקים יכולים לפעמים לעבור למסלול B שבו האנטיביוטיקה הזו לא מפריעה.
סיבות חברתיות וכלכליות
שימוש נרחב מידי ברפואה
הדרך האידאלית לשימוש באנטיביוטיקה היא להשתמש בה לעיתים רחוקות ובצורה אינטנסיבית, כך שחולה מקבל את הטיפול בצורה מבוקרת מצד אחד, והוא ממשיך בטיפול למשך תקופה ארוכה מספיק כך שכל החיידקים מתים. לעומת זאת, טיפול שגוי באנטיביוטיקה כולל רישום יתר של התרופה, והפסקת שימוש בה לאחר שההרגשה הופכת טובה, כאשר חלק מהחיידקים אולי שרדו את הטיפול. דבר זה הוא אחד הגורמים העיקריים להתפתחות עמידות לאנטיביוטיקה, ומסיבה זו רשויות בריאות מנסות לצמצם את שימוש היתר בה ולוודא שאכן התרופה נלקחת לכל אורך התקופה.
בתחקיר שעשתה סוכנות הידיעות "AP" בכמה מדינות, ושנמשך חצי שנה, נמצאו שימוש יתר ושימוש שגוי בתרופות, שהובילו ליצירת מוטציות של גורמי מחלות, שהיו בנות-ריפוי בעבר, כגון שחפת ומלריה. היום, במקרים מסוימים אין אפשרות לטפל במחלות אלה.[2]
סיבה אחת לשימוש לא נכון בתרופות נעוצה בחברות התרופות שמעודדות שימוש גדול בתרופה. דוקטור סאטושי הורי, הממונה על מניעת זיהומים בבית החולים של אוניברסיטת ג'ונטנדו בטוקיו, יפן, אמר שרופאים נותנים מרשמי אנטיביוטיקה רבים מדי, כי הם מקבלים תמריצים כספיים תמורת קידום תרופות בקרב חולים. [2]
סיבה נוספת לשימוש לא נכון באנטיביוטיקה היא חוסר מודעות של האוכלוסייה. חוסר המודעות גורם לדרישת אנטיביוטיקה גם במצב שבו היא לא יכולה להועיל - כמו בהדבקות במחלה נגיפית לדוגמה, בעיה אחרת היא חולים שנוטלים אנטיביוטיקה אך מפסיקים לקחת אותה לאחר שהרגשתם משתפרת. דבר זה עלול לגרום לכך שחיידקים שנפגעו אך לא מתו יצליחו לפתח עמידות.
במדינות מערביות רבות בהן יש זינוק בעשור האחרון במספר הקורבנות של חיידקים גורמי מחלות שפיתחו עמידות לאנטיביוטיקה.
לעומת זאת, בנורווגיה קיימת מדיניות מבוקרת יותר של שימוש באנטיביוטיקה ושיעור התחלואה שם בחיידקים אלה קטן בהרבה (ראו בהמשך). לתוצאות דומות הגיעו גם בבתי חולים בארצות הברית שבדקו נהלים למעקב ולצמצום התופעה. [2]
אנטיביוטיקה בחקלאות של מזון מהחי
 ערך מורחב – השפעות סביבתיות של מזון מהחי
ערך מורחב – השפעות סביבתיות של מזון מהחי
גורם מרכזי נוסף להתפשטות העמידות לאנטיביוטיקה הוא שימוש באנטיביוטיקה במינון נמוך ובצורה מתמשכת, בקרב תעשיית המזון מהחי.
- שימוש באנטיביוטיקה בתעשיית בעלי החיים
בשנות ה-40 של המאה ה-20 התגלה שתוספת אנטיביוטיקה למזון בעלי החיים מעלה את קצב הגדילה שלהם, ומאפשרת לצופף יותר בעלי חיים בשטח נתון ללא העלייה הנוספת בתחלואה ותמותה שהייתה נגרמת עקב כך. ב-1951 אישר לראשונה ה-FDA מתן קבוע של פניצילין וכלורטטרציקלין (הטטרציקלין הראשון שזוהה) לבעלי חיים בתוך המזון[3]. פרקטיקה זו מקובלת מאז בעולם בכל סוגי תעשיות המזון מן החי, כולל תעשיית הדגים. בעלי החיים מקבלים אנטיביוטיקה באופן קבוע במינון נמוך תת-תרפויטי בתור זרז גדילה. בנוסף ניתנת לבעלי החיים אנטיביוטיקה כתרופה מונעת במינון רגיל במצבי סיכון מיוחדים כמו גיל הינקות, או כאשר מתגלים תסמיני מחלה אצל פרט אחד וכל הפרטים מקבלים אנטיביוטיקה. מרבית האנטיביוטיקה המיוצרת בעולם מיועדת לתעשיית בעלי החיים, ב-2010 80% מהאנטיביוטיקה בארצות הברית הייתה לשימוש תעשייה זו[4]. לחקלאים יש אינטרס כלכלי לגדל בעלי חיים בצורה מהירה יותר כדי שניתן יהיה לשחוט אותם בגיל צעיר יותר ובכך לחסוך כסף.
במחקר שביצע ארגון המדענים המודאגים בארצות הברית בשנת 2001 העריכו החוקרים כי הכמות הכוללת של אנטיביוטיקה שניתנת לבעלי חיים בריאים במשקים מהווה 70% מסך האנטיביוטיקה הנצרכת בארצות הברית. אם מחשיבים את כלל השימושים, כולל מתן תרופות לבעלי חיים חולים, נתון זה עולה ל-84%. בספרות הכללית, מעריכים בדרך כלל את אחוז האנטיביוטיקה שצורכת החקלאות בכ-40%. [2]
- סכנות בריאות הנובעות מכך
סביבה בה אנטיביוטיקה מסוג כלשהו ניתנת במינון נמוך לאורך זמן לפרטים רבים יוצרת לחץ ברירתי (Evolutionary pressure) להתפתחות זני חיידקים עמידים לאותו סוג אנטיביוטיקה[5][6].
מספר מחקרים מצאו כי חיידקי MRSA עברו מחזירים לעובדים בתעשיית החזירים ולבני משפחותיהם[3], וכיום נחשבים העובדים בתעשיות המזון מהחי כקבוצת סיכון להדבקות ולנשאות של חיידק זה. בעוד שלא ידוע על מקרים של הדבקות על יד אכילת בשר מבושל, מגע עם בשר נא עלול להוות סיכון. שאריות האנטיביוטיקה שנמצאות במזון ובצואה של בעלי החיים עלולות להישטף למי התהום, או לעבור הלאה לחיידקים אחרים ואף למאגרי המזון של בני האדם דרך מי שפכים שעברו טיהור ומשמשים להשקיית שדות. באופן דומה, החיידקים שעברו עמידות לאנטיביוטיקה עלולים לעבור לפעמים לבני האדם או להעביר פלסמידים עם תכונות התנגדות לחיידקים נוספים כולל חיידקים מעוררי מחלות בקרב בני אדם.
תכונת העמידות לאנטיביוטיקה עוברת מחיידק לחיידק לא רק על ידי התחלקות אלא גם בהעברה גנטית אופקית, במנגנון זה גן שמעניק עמידות לאנטיביוטיקה מסוימת, עשוי לעבור מחיידק ממין אחד לחיידק ממין אחר ולהקנות לו את אותה עמידות. חיידקים עמידים או גנים של עמידות, יכולים לעבור לחיות אחרות או לאדם על ידי מגע ישיר עם החיות שבתעשייה, מוצרי מזון מחיות אלה, ודרך השפכים של מתקני התעשייה או שדות המדושנים בזבל מתעשייה זו.
החל מסוף שנות ה-60 של המאה ה-20 נעשו מחקרים רבים, בעיקר באירופה, על השפעת זרזי גדילה אנטיביוטיים על התפתחות עמידות. נמצא ריכוז גבוה של חיידקים עמידים בבעלי החיים, בפלורה - דהיינו במושבות החיידקים הטבעיות -במעי של עובדי מתקני התעשייה, בני משפחותיהם ואנשים שגרים בסמיכות לשדות שמדושנים בזבל מהתעשייה[7].
בארצות הברית נעשה מחקר על גנטמיצין (Gentamicin), האנטיביוטיקה הנפוצה ביותר שם בלולי פטם מסוג ברוילר. על פי המחקר, בקרב עובדי תעשיית העוף הסיכוי להימצאות אי קולי עמיד לגנטמיצין גבוה פי 32 מאשר באוכלוסייה הכללית. יתרה מזאת, עובדי תעשייה זו נמצאו בסיכון גבוה בהרבה להימצאות חיידקים עמידים לטווח רחב של אנטיביוטיקה[8].
החיידק העמיד MRSA (סטאפילוקוקוס זהוב עמיד למתיצילין) פיתח עמידות לכל סוגי הפניצילין והצפלוספורין, שהן התרופות הנהוגות לטיפול בסטאפילוקוקוס זהוב. מחקרים שנעשו בארצות הברית מצאו מושבות של MRSA אצל אנשים הגרים בסמיכות לתעשייה. עם זאת בארצות הברית קיימים חוקים המגבילים גישה למתקני תעשיית בעלי החיים (חוקי אג גאג), לכן החוקרים התקשו לערוך מחקר כלל ארצי על החיידקים בתעשייה זו ולא הגיעו למסקנות נחרצות[9].
MRSA מטופל בעזרת ואנקומיצין, האנטיביוטיקה היחידה שעדיין יכולה לו, אך כבר התפתחו זנים שעמידים גם לואנקומיצין. ואנקומיצין הוא אנטיביוטיקה מקבוצת הגליקופפטידים והוא אסור לשימוש בתעשיית בעלי חיים בגלל חשיבותו לרפואת בני אדם. אך תכשיר אחר מאותה קבוצה, אבופארצין (Avoparcin) נפוץ בשימוש כזרז גדילה. מחקר מצא חיידקי אנטרוקוקוס עמידים הן לאבופרצין והן לואנקומיצין בחיות קטנות בשתי חוות נפרדות, אף שהחיות לא קיבלו ואנקומיצין. בדיקה גנטית הראתה שרצף הדנ"א מהחוות זהה לזה שבאנטרוקוקוס מבית החולים. פירוש הדבר שהדמיון במבנה של שתי האנטיביוטיקות מאותה קבוצה, סלל את הדרך גם לעמידות לואנקומיצין[10].
- ניסיונות התמודדות ולובי פוליטי
כתוצאה מהמודעות הגוברת לסכנות, החלו בעולם התארגנויות שונות לצמצום השימוש באנטיביוטיקה בחקלאות (ראו פירוט בהמשך).
לנוכח גוף המחקר הגדול הקושר בין זרזי גדילה אנטיביוטיים לבין עמידות חיידקים בבעלי חיים ובאדם, אסר האיחוד האירופי עוד ב-2006 על המדינות החברות בו להשתמש באנטיביוטיקה מכל סוג שהוא בתור זרז גדילה. במקומות אחרים בעולם, בין היתר בארצות הברית, בסין וגם בישראל, אין איסור כזה.
על אף הראיות הרבות שנצברו, קשה לעקוב אחרי המסלול שעושים הגנים העמידים מבעלי החיים לחיידקים שמזיקים לבני האדם. קיימת קבוצה עצומה ומגוונת של חיידקים בלתי מזיקים שיכולה לשאת ולהעביר את הגנים. חיידקים אלה הם מאגר נסתר של גני עמידות, ויוצרים מסלולים סבוכים בהם גני עמידות יכולים לעבור אופקית מבעלי החיים ישירות, או בדרך כלל בעקיפין, ולעשות את דרכם לתוך החיידק המסוכן לאדם. עם תנועה כה רבה של גנים בין מארחים שונים, פחות סביר למצוא את אותם חיידקים בדיוק בחיות ובבני אדם, ויותר סביר למצוא את גני העמידות עצמם. ואף גנים אלה עצמם עשויים להשתנות במהלכם דרך המארחים השונים. עד כה המסלולים הנפתלים שעושים הגנים היקשו על הניסיונות להתחקות אחר תנועתם, ולהוכיח את מעבר הגנים העמידים מבעלי חיים לאדם. קושי זה משמש את הלוביסטים של תעשיית בעלי החיים ותעשיית התרופות בארצות הברית כדי לטעון שהראיות הקיימות הן נסיבתיות בלבד, ואין קשר בין תעשיית בעלי החיים לעמידות לאנטיביוטיקה באדם[11][12]. לאור זה בארצות הברית אין הגבלות על השימוש באנטיביוטיקה בתעשיית בעלי החיים אלא המלצות בלבד[13].
בנובמבר 2015 דיווח לראשונה מחקר סיני על ראיות ישירות להעברה אופקית של גן עמידות לאנטיביוטיקה "המוצא האחרון" קוליסטין (Colistin) מחזירים לחיידק אי קולי בבני אדם[14].
במאי 2016 דווח על מקרה ראשון של הידבקות בחיידק עמיד זה בארצות הברית[15].
סיבות נוספות
סיבה נוספת מתחום החקלאות היא השקיית שדות במי קולחין. מי הקולחין של בתי חולים מכילים כמות גבוהה של אנטיביוטיקה וזו יכולה לעבור הלאה.
חיידקים מעוררי מחלות
דו"ח של ארגון הבריאות העולמי, מאפריל 2014, טוען כי "עמידות חיידקים לאנטיביוטיקה אינה אפוקליפסה עתידית - זה מתרחש עכשיו". הדו"ח בחן את עמידותם של שבעה חיידקים נפוצים לאנטיביוטיקה ב-114 מדינות. בין החיידקים האלימים נמצאים זיבה, שחפת, שלשולים, דלקת ריאות, זיהומים בדרכי שתן, זיהומים בדם (אלח דם), ומלריה. תוצאות הדו"ח מדאיגות את ארגון הבריאות העולמי, ומתעדות את העמידות לאנטיביוטיקה, במיוחד אנטיביוטיקה מסוג "מוצא האחרון", בכל האזורים בעולם[16][17]
משבר האנטיביוטיקה ניכר גם במחלות פשוטות ושכיחות יותר. לדברי פרופ' רן בליצר, מנהל מכון כללית למחקר ומנהל מחלקת תכנון מדיניות בריאות, משרד רופא ראשי בכללית, כבר היום ניתן לראות בבתי החולים בישראל אנשים שלא ניתן לטפל בהם באנטיביוטיקה - בעיקר חולים שנדבקו בחיידקים עמידים ואלימים במיוחד או אנשים עם מערכת חיסון חלשה - אבל בעתיד הלא רחוק כולנו עלולים למות גם מזיהום או חתך פשוט.
"חלק מהאנטיביוטיקות שנהגנו לרשום כברירת מחדל לטיפול בדלקת בדרכי השתן או דלקת ריאות פתאום כבר לא עובדות", אומר פרופ' בליצר, "כיום יש לנסות כמה סוגי אנטיביוטיקה, או לבחור באנטיביוטיקה שנחשבת טובה פחות. דווקא משום השימוש המועט בהן בעבר, היום הן ברירת המחדל המוצלחת יותר. המחלות הופכות ממושכות יותר ואגרסיביות יותר". סוגי האנטיביוטיקה שפונים אליהן לאחר שטיפול 'הקו הראשון' נכשל, הם גם בדרך כלל יותר יקרים ולכן הפגיעה היא גם בתקציב הבריאות. בישראל זה אינו שיקול משמעותי. במדינות עולם שלישי - מאוד".[16]
שחפת
ב-2012 נרשמו 450 אלף מקרים של שחפת עמידה לתרופות רבות, ב-92 מדינות. [16]
מלריה
מלריה הפכה עמידה לרוב התרופות של הקו הראשון, כלומר התרופות היעילות ביותר ובעלות תופעות הלוואי החלשות ביותר, ברוב המדינות שבהן היא נפוצה. כיום חולים במלריה מטופלים בסוגי אנטיביוטיקה שמזיקים יותר מבעבר.[16]
דבר
הדבר הוא מחלה חיידקית מסוכנת. זהו החשוד העיקרי כ"המוות השחור" - מגפה שהכתה באסיה ובאירופה בכמה גלים בשנים 1347–1351 וקטלה, לפי הערכות שונות, כ-35 מיליון בני אדם בסין לבדה, ובין 20 ל-25 מיליון בני אדם באירופה. האומדנים נעים בין רבע לחצי מאוכלוסיית אירופה. סוגי הדבר מטופלים היטב על ידי אנטיביוטיקה, אם כי עקב מוטציה מתגלים זנים שעמידים לרוב סוגי האנטיביוטיקה, [4] ולאחרונה אותר במדגסקר זן של חיידק הדבר שהיה חשש שיש לו עמידות גבוה דבר שתרם למגפת דבר שהיתה במקום. [5]
MRSA
סטאפילוקוקוס זהוב עמיד למתיצילין (MRSA) הוא אחד החיידקים מחוללי המחלות העמידים העיקריים. החיידק המקורי, Staphylococcus aureus, נמצא ברקמות הריריות ועל העור של כשליש מהאוכלוסייה. החיידק עמיד מאוד בפני לחץ אנטיביוטי. בחיידק זה היה הראשון שבו אובחנה עמידות לפניצילין כבר בשנת 1947, 4 שנים בלבד לאחר תחילת השימוש המאסיבי באנטיביוטיקה זו. הזן העמיד של החיידק, MRSA, אובחן לראשונה בבריטניה בשנת 1961 וכיום הוא "נפוץ למדי" בבתי חולים. בשנת 1991 הוא היה אחראי ל-4% ממקרי המוות כתוצאה מהרעלת דם בבריטניה, בשנת 1999 נתון זה עלה ל-37%. כמחצית מאוכלוסיית הסטאפילוקוקוס זהוב בארצות הברית עמידה בפני פניצילין, מתצילן, Tetracycline ו-Erythromycin דבר זה הותיר את האנטיביוטיקה Vancomycin כסוג היחיד שפועל נגד החיידק אך זנים עמידים לכך החלו להופיע במדינות המערביות החל מסוף שנות ה-90. סוג חדש של אנטיביוטיקות מסוג Oxazolidinone פותח והזן הראשון שלו, Linezolid הופץ בצורה מסחרית בשנות ה-90. עמידות לזן זה הופיע לראשונה בשנת 2003.
MRSA הוא הפתוגן המזוהה העמיד הנפוץ ביותר בבתי חולים בארצות הברית. יש גידול ושינוי בהתפשטות ההדבקה והנשאות של MRSA, והחיידק שהיה נפוץ בעבר בקרב חולים בבתי חולים בלבד התפשט גם לאוכלוסיות נוספות כמו צוותי בתי חולים, אנשים בתעשיית המזון מהחי, אסירים בבתי סוהר, בתי אבות, וילדים במרפאות לילדים. בנוסף החלו בשנים האחרונות להופיע מקרים של הדבקות בקרב אנשים שלא היו מאושפזים בבתי חולים.
מספר החולים ב-MRSA עולה בהתמדה ברוב המדינות המערביות. סקר משנת 2007 של ה-CDC, המרכז לבקרת מחלות, בארצות הברית העריך כי מספר הנדבקים הוכפל מ-127,000 בשנת 1999 ל-278,000 בשנת 2005. כמות התמותה הלאומית בארצות הברית עלתה בין תקופות אלה מ-11,000 ל-17,000. הערכות אלה ודומות רומזות כי כיום MARSA הורג יותר אנשים בארצות הברית בשנה, מאשר איידס. מספר החולים והנפטרים בבריטניה נמוך יותר בבריטניה יחסית לאוכלוסייה, אבל גם שם הוא עלה מ-51 נפטרים בשנת 1993 ל-1,652 בשנת 2006.
Klebsiella pneumoniae (קלבסיאלה פנאומוניה)
חיידק הקלבסיאלה חי במעיים של בעלי חיים שונים, כולל האדם. החיידק מסוגל לגרום לדלקת ריאות אך לרוב הוא מעורב בדלקת דרכי השתן או בזיהומי דם ופצעים אשר נרכשים בבתי חולים, בפרט אצל אנשים עם מערכת חיסון מוחלשת או כושלת, כגון תינוקות, וחולים ביחידה לטיפול נמרץ.
דו"ח ארגון הבריאות העולמי משנת 2014 מצא שהתנגדות של החיידקים לאנטיביוטיקה של "מוצא אחרון" התפשטה לכל מדינות העולם. במדינות מסוימות, בגלל עמידות החיידקים, האנטיביוטיקה Carbapenem לא תעבוד ביותר ממחצית מהאנשים שטופלו בזיהומים K. pneumoniae.[17]
חיידק הקלבסיאלה היה מאז ומתמיד עמיד לאמפיצילין. לקראת סוף שנות ה-90 של המאה העשרים נצפתה עמידות גוברת לתכשירים בטא לקטמים. הטיפול במקרים אלו הנו לעתים קרובות באנטיביוטיקות ממשפחת הקרבפנם (לדוגמה אימיפנם). זנים עמידים לרוב סוגי האנטיביוטיקה הקיימים כולל לקרבפנם, במנגנון המכונה (KpC), תוארו בהתפרצויות בבתי חולים בחוף המזרחי של ארצות הברית כבר בתחילת שנות ה-2000.
בישראל, היה ידוע על מקרים בודדים משנת 2006, אך רק לקראת סוף שנת 2006 התברר שמדובר בהתפרצות שכוללת בתי חולים בכל רחבי ישראל. במרץ 2007 עלתה בעיית עמידות החיידקים לכותרות העיתונים בישראל. בתחילת 2007, אובחנו מדי חודש 185 מאושפזים בבתי החולים בישראל שנדבקו בחיידק. כעבור שנה של פעילות נגד החיידק, צומצמה ב-75% ההידבקות בחיידק.[6]
קלוסטרידיום דיפיצילה
קלוסטרידיום דיפיצילה (Clostridium difficile) הוא חיידק התוקף את המעיים ועמיד לסוגים רבים של אנטיביוטיקה. נכון לשנת 2011 הוא היה החיידק העמיד השכיח ביותר בישראל. בשנת 2011 נדבקו בחיידק זה 2,120 מאושפזים בישראל, שיעור של 43.9 זיהומים לכל מאה אלף ימי אשפוז. על אף שכיחותו הגבוהה, ביחס לשנת 2010 ירד היקף הזיהומים של חיידק זה ב-11.8%.[18]
GAS
קיימים סוגים של סטרפטוקוס A או Streptococcus pyogenes (Group A Streptococcus: GAS) שעמיד בפני כמה סוגים של אנטיביוטיקות.
חיידקים נוספים
קיימים זנים נוספים של חיידקים שמגלים עמידויות שונות לחומרים אנטיביוטים. ביניהם:
- סלמונלה ואי-קולי
- Acinetobacter baumannii
- Pseudomonas aeruginosa
התמודדות
בעולם קיימת יותר ויותר מודעות לבעיית עמידות החיידקים, ומוקמים גופים ממלכתיים למעקב אחריה ולהצעת פתרונות. כמו כן מבוצעים ניסויים בבתי חולים בניסיון להקטין את החשיפה וההתפשטות של סוגי חיידקים עמידים, וחוקרים מחפשים פתרונות להגבלת תפוצת החיידקים.
פיתוח תחליפים לאנטיביוטיקה
כיוון אחד הנחקר הוא חקר של פפטידים. פפטידים הם חלבונים קצרים המהווים חלק ממערכת החיסון הכללית של בעלי חיים כולל האדם. הפפטידים פועלים בדומה לתכשירי ניקוי: הם נצמדים לחיידק ומפרקים או ממיסים חלק מהקרום החיצוני שלו, העשוי חומר שומני. כתוצאה מניקוב הקרום נשפכים מרכיבי החיידק החוצה והוא מת. הפפטידים בפיתוח לא צפויים להזיק לתאים של בעלי חיים, שכן הם נצמדים רק לקרומים הטעונים במטען חשמלי שלילי, דוגמת קרום החיידקים. לעומת זאת, הם מתעלמים מקרומים ניטרליים מבחינה חשמלית דוגמת תאי הגוף. [7]
פיתוח תרופות על בסיס פפטידים עשוי להיות זול יותר, ויש חוקרים הטוענים כי לחיידקים יהיה קשה יותר לפתח עמידות מולם בגלל שהם הורסים את החיידק לפני שהוא מספיק ללמוד את מה שפגע בו. פרופ' יחיאל שי ממכון ויצמן, ותלמידיו פיתחו שיטה בשנת 2006 לפיתוח פפטידים נוגדי חיידקים או פפטידים האנטימיקרוביאליים (AMP) בעלי מטען חשמל חיובי שמאפשר להם להיצמד לחיידקים. פתרון אחר שהם פיתחו הם ליפו-פפטידים הבנויים מחומצות שומן וחומצות אמיניות המקנות להם מטען חשמלי שלילי, המאפשר להם לפעול בדרך כלל נגד פטריות. התכונה המאפשרת לליפו-פפטידים לפעול ביעילות כנגד הפטריות היא העובדה שהם הידרופוביים – "שונאי מים". שי ותלמידיו הצליחו לעצב ליפו-פפטידים סינתטיים המאופיינים בשתי תכונות המפתח – מטען חשמלי חיובי, והידרופוביות הנגזרת מחומצות שומן שונות. דבר זה מאפשר לכוון את הפפטידים נגד פטריות בלבד, חיידקים בלבד או נגד שניהם. [19]
בשנת 2008 רשם הטכניון פטנט על פיתוח של פרופסור עמרם מור מהפקולטה להנדסת ביוטכנולוגיה ומזון שהצליח לבנות "ספריה" של חומרים דמויי פפטידים המאפשרת לפתח אנטיביוטיקה חדשה. חברת "ביוליין" הישראלית החלה להשקיע בפיתוח תרופה. בשלב הבא מקווים חוקרי הטכניון להשתמש ב"ספריה" שבנו כדי לחזק תרופות אנטיביוטיות קיימות, שחיידקים כבר פיתחו נגדן עמידות. עם זאת, עד כל לא אישר ה-FDA תרופות על בסיס פפטידים. [20][8]
כיוון מחקר אחר לתרופות נגד החיידקים הוא שימוש ברפואת וירוסים. (Phage therapy)[21]
הקטנת השימוש באנטיביוטיקה ובידוד חולים
כלי מאבק חשוב כנגד העמידות הוא צמצום השימוש באנטיביוטיקה. מנגנוני העמידות השונים גובים מהחיידקים מחיר היות והם דורשים השקעה אנרגטית גבוהה יותר, או שימוש במנגנונים מטבוליים יעילים פחות. אי לכך, בהעדר הלחץ האבולוציוני של השימוש המתמיד באנטיביוטיקה, החיידקים העמידים נמצאים בנחיתות מול חיידקים חסרי העמידות ובטווח הארוך אוכלוסיית החיידקים העמידים תצטמצם ואף תעלם לחלוטין.
לפני 25 שנה, החליטו רשויות הבריאות בנורווגיה להיאבק בעמידות החיידקים. התוצאה היא שתרופות אנטיביוטיות רבות שלא יעילות במקומות אחרים בעולם, יעילות במדינה, ושיעורי החיידקים העמידים בה נמוכים מאוד יחסית למדינות אחרות. מזה שנים ששיעור הזיהומים מ-MRSA בנורווגיה הוא פחות מ-1%, זאת בהשוואה ל-80% ביפן (המובילה בעולם), 45% בארצות הברית ובבריטניה, 44% בישראל ו-38% ביוון. [2]
הצעדים שנקטה נורווגיה כללו[2]
- רישום של פחות תרופות אנטיביוטיות בהשוואה למדינות אחרות. כתוצאה מכך העמידות לתרופות הופכת נדירה ואיטית יותר וניתן להשתמש בתרופות ישנות יותר ביתר יעילות.
- עובדים מקבלים תשלום מלא על ימי מחלה בביתם. דבר זה מקטין את התמריץ של אנשים לקחת תרופה בכל מחיר.
- חולים שהתגלה אצלם MRSA מוכנסים לבידוד.
- עובדי מערכת הבריאות שנדבקו מתבקשים להישאר בבית.
- בכל מקרה הידבקות בחיידק, הרופאים חוקרים את החולים לגבי המקומות ששהו בהם והאנשים שפגשו, ובודקים כל מי שהיה בקשר אתם.
יש מקומות אחרים בעולם שאימצו את הצעדים שבוצעו בנורווגיה והגיעו לתוצאות דומות:
- המיקרוביולוגית ד"ר לין לייבוביץ ביצעה צעדים דומים בבית חולים בבריטניה והדבר הוביל לירידה מ-47 חולים בשנה לחולה אחד בשנה.
- ד"ר סאטושי הורי, הממונה על מניעת זיהומים בבית החולים של אוניברסיטת ג'ונטנדו בטוקיו, הצליח להוריד את התחלואה ב-MRSA בשני שליש.
- תוכנית למיפוי נדבקים שיזם המרכז לבקרת מחלות (CDC) בבית חולים לחיילים משוחררים בארצות הברית, פועלת כיום בכל 153 בתי החולים לחיילים משוחררים, ועד כה הצטמצמו מקרי הזיהום ב-50%.[2]
צמצום השימוש באנטיביוטיקה בחקלאות
בשנות ה-90 של המאה ה-20, החלו גופים כגון ארגון הבריאות העולמי והתאחדות הרפואה האמריקאית לקרוא להפסקת השימוש באנטיביוטיקה למטרות לא-רפואיות במשקים חקלאיים. הדבר נעשה בגלל שנאספו עוד עדויות שקשרו בין שימוש אינטנסיבי באנטיביוטיקה בחקלאות לבין התפתחות חיידקים עמידים פתולוגיים בקרב בני אדם.
אירופה, ובמיוחד שוודיה, החלה בהטלת איסורים הדרגתיים על שימושים לא רפואיים באנטיביוטיקה. ב-1.1.2006 נכנס לתוקפו איסור על שימושים לא רפואיים בארבעת החומרים האנטיביוטיים האחרונים, שהיו מותרים לשימוש עד אז. מתאריך זה אסור להשתמש באירופה באנטיביוטיקה לצרכים לא רפואיים. [9]
ב-24.1.2006 הודיעו ארבעה תאגידי ענק אמריקאים, כי הפסיקו את השימוש באנטיביוטיקה כזרז גדילה וכאמצעי למניעת מחלות בעופות שהם מגדלים. על פי הערכה, דבר זה גרם לירידה צריכה של כ-2,000 טונות אנטיביוטיקה בשנה. ככל הנראה, חברות אלה נקטו בצעדים אלה עקב לחץ של חברות כמו מקדונלד'ס, שמשווקות את הבשר לצרכנים, ושעברו למדיניות של עופות ללא אנטיביוטיקה.[10]
פיתוח סביבת בית חולים סטרילית
כיוון נוסף של מחקרים ופיתוחים הם כאלו המקשים על חיידקים לשרוד בסביבת בתי החולים על ידי הכנסת טיפולים וחומרים שמקשים על החיידקים לשרוד על ציוד רפואי שבאמצעותו הם מועברים במגע, כמו וילונות, כיסויי מיטות, פיג'מות של חולים וכו'.
אהרון גדנקן, פרופסור אמריטוס במחלקה לכימיה באוניברסיטת בר־אילן, פיתח שיטת ציפוי אנטי־בקטריאלית לטקסטיל, בשם "סונוכימייה". המכונה שפיתח מצפה בדים וחומרים קשיחים בננו־חלקיקים שגודלם 20–40 ננומטר (מיליארדית המטר) המכילים אבץ חמצני (זינקוכסיד) ונחושת חמצנית (קופרוכסיד). החומרים נשמרים בבדים גם לאחר כביסות מרובות. נכון לשנת 2014, הפיתוח נרשם על ידי האוניברסיטה כפטנט והוא מצוי בשלבי מסחור מתקדמים. [22]
לדבר זה יכולה להיות השפעה גדולה שכן במחקר שנערך בארצות הברית בשנת 2011, נמצא כי מתוך אחוז גבוה של וילונות במחלקות בתי חולים מזוהמים במושבות של חיידקים אלימים שחלקם עמידים לאנטיביוטיקה. [11]
העברה לאשפוז ביתי
כיוון נוסף של פתרון הוא הגברת אשפוז ביתי, בו האדם נשאר בבית והצוות הרפואי מגיע עליו. דבר זה מסייע לחסוך עלויות בבתי חולים וגם למנוע הדבקות בחיידקים.
עמידות לאנטיביוטיקה בישראל
העדר גוף בקרת זיהומים ממלכתי הייתה אחת הסיבות לאיחור בזיהוי התפרצות של חיידק הקלבסיאלה פנאומוניה בשנת 2006. בעקבות המלצות האיגוד הישראלי למחלות זיהומיות ובלחץ התקשורת - הוקם במרץ 2006 גוף כזה שמטרותיו לעקוב ולאתר זיהומים בחיידקים עמידים לאנטיביוטיקה ולקבוע ולאכוף כללים למניעת התפשטות זיהומים אלו. בנוסף, קיימים צוותי מחקר וניתוח בבתי חולים שונים שמנסים להבין את מקור הבעיות ולהקטין אותן.
דו"ח של משרד הבריאות שפורסם בפברואר 2011, קבע כי לאורך שנת 2010, אובחנו 3,700 מאושפזים בישראל שפיתחו זיהומים בדם בעקבות הדבקת חיידקים עמידים לאנטיביוטיקה. 1,500 מתוכם מתו לאחר מכן בבתי החולים, שיעור גבוה של 40% תמותה. הנתונים רוכזו על ידי היחידה הארצית למניעת זיהומים במוסדות רפואיים.[12]
על פי הדו"ח, תנאי הצפיפות ותשתיות מניעת הזיהומים בבתי חולים ובמוסדות מקשים על התמודדות עם חיידקים עמידים. החיידק היחיד העמיד לאנטיביוטיקה בו נצפתה ירידה משמעותית, של כ-20% לעומת שנת, 2009 הוא חיידק הקלבסיאלה, שהתמודדות עמו מנוהלת על ידי היחידה הארצית. "תנאי מערכת הבריאות בארץ ותשתיות מניעת הזיהומים בבתי החולים ובמוסדות מקשות על ההתמודדות עם גורם מוות חשוב זה". החיידק היחיד העמיד לאנטיביוטיקה בו נצפתה ירידה משמעותית של כ-20% לעומת שנת 2009 הוא חיידק הקלבסיאלה, שההתמודדות עמו מנוהלת על ידי היחידה ברמה ארצית מאז התפרצות שדווחה לפני שלוש שנים. [13]
צעדי הבלימה בהם נוקטים בתי חולים בישראל כוללים:[14]
- נוהל לבידוד מאושפזים המאובחנים כנשאי חיידקים עמידים, או אשפוזם יחד בחדרים נפרדים במחלקות, בעיקר במחלקות הפנימיות.
- לפי נוהל שהופץ ביולי 2007, הוחלט להגביל את סוגי המזונות המותרים להכנסה למחלקות על ידי המבקרים.
- דרישה לרחצת ידיים על ידי מבקרים לפני כניסה לחדרים בהם מאושפזים חולים שנדבקו בחיידקים עמידים לאנטיביוטיקה.
בשנת 2003 מתח מבקר המדינה ביקורת חריפה על משרד הבריאות והציג נתונים לפיהם מתוך החולים שאושפזו בבתי חולים מתו כ-4000 עד 6000 חולים עקב זיהום ממחלות מדבקות. דבר זה עלול להחמיר על רקע עמידות לאנטיביוטיקה. בשנת 2017 טען שר הבריאות יעקב ליצמן כי משרד הבריאות הקצה לנושא כ-50 מיליון ש"ח, בצעדים כמו עידוד שטיפת ידיים בקרב אנשי הסגל הרפואי, והצליח להוריד את מקרי המוות מזיהומים בבתי חולים בכ-50%, הוא אף טען כי זיהומים אלה הם לא תמיד סיבת המוות העיקרית. [23]
בשנים האחרונות יש עליה בתמותה ממחלות זיהומיות בישראל, והחל משנת 2015, מחלות זיהומיות הן גורם המוות השלישי בחשיבותו לאחר מחלות סרטן ומחלות לב.[1]
ניתוח כלכלי של עמידות לאנטיביוטיקה
מבחינה כלכלית ניתן לראות מספר כשלי שוק בתחום השימוש באנטיביוטיקה. ניתן לראות בשימוש נפוץ מידי באנטיביוטיקה סוג של השפעה חיצונית - החולה או החקלאי נהנים מקנייה ושימוש באנטיביוטיקה, וכך גם חברת התרופות שמוכרת את המוצר, אבל חלק מהעלות מוטלת על ציבור אחר. ניתן להסתכל על יעילות של ריפוי באנטיביוטיקה כעל סוג של מוצר ציבורי - שכן קל להנות מקיום של זנים לא עמידים גם אם לא שילמת על מאמץ לשמור על אי-עמידות, ואם אדם אחד נהנה מכך זה לא פוגע בהנאה של אדם אחר. המנגנון הקיים של התחזקות העמידות לאנטיביוטיקה, במיוחד עקב מאמצי חקלאים הוא דוגמה למוצר פרטי (בשר, מוצרים מהחי) שפוגע במוצר ציבורי (רגישות חיידקים לאנטיביוטיקה).
כשל שוק נוסף המעורב בנושא הוא "סיכון מוסרי." זהו כשל שוק שבו סוכן לוקח סיכון גבוה מידי, בידיעה כי אם יתממש הסיכון, סוכנים אחרים ישלמו את המחיר. מבחינה זו, חברות תרופות ומגדלים של חזירים, עופות ובקר המספקים אנטיביוטיקה לבעלי חיים, מודעים לכך שקיים סיכון כי דבר זה יגרור עמידות לאנטיביוטיקה ועקב כך מוות של מיליוני בני אדם. אולם עלות הסיכון הזה מוטלת על החולים שנפגעו במחלה, על מערכות בריאות ציבוריות ועל גורמים אחרים שעלולים לספוג נזקים של מגפה - לדוגמה חברות תיירות או חברות ביטוח המבטחות עסקי תיירות.
כשלי שוק נוספים נוגעים להיבט של מידע מלא בגלל מורכבות התהליכים הביולוגיים, והעברת מידע בין חיידקים שונים, קשה להבין איזה גורם גרם לאיזה תוצאה. לכן לדוגמה קשה לחולה שחלה בחיידק עמיד, לתבוע בבית משפט חקלאי או חברת תרופות שהשתמשו באנטיביוטיקה בצורה מסוכנת, שהובילה לעמידות שפגעה בו. בהקשר של מגפה המצב נעשה מורכב עוד יותר עקב מצב של גנב שורף - הרווח שנוצר עבור החקלאי או חברת התרופות הוא כמה מיליוני דולרים, אבל הנזק הפוטנציאלי יכול להגיע לכמה מאות מיליארדי דולרים. גם אם תהיה תביעה מוצלחת שתוכיח קשר בין מכירת אנטיביוטיקה לבין משק שגידל בעלי חיים עם אנטיביוטיקה, המשק או חברת התרופות פשוט יפשטו את הרגל, בלי שיש להם יכולת לשלם את הנזק העצום שהם גרמו לו. כשל שוק נוסף הוא תהליך ארוך טווח או צדק בין-דורי - עמידות לאנטיביוטיקה מתפתחת על פני כמה עשורים והנזק המרכזי שלה עלול להתקיים בעתיד כאשר דורות העתיד יסבלו מומים או ימותו בגלל שריטה פשוטה. עם זאת דורות העתיד לא יכולים לקחת מכונת זמן כדי לשלם לנו או לתבוע בבתי משפט סוכנים הגורמים להתרגלות לאנטיביוטיקה. היבטים אלה נוגעים לכשלים מהותיים בשוק - הנוגעים לדינמיקה של מערכות, משבר המוצרים הציבוריים, בעיה נבזית, והלוגיקה של פעולה קבוצתית (ספר).
פרופסור יהודה כרמלי, מנהל המרכז למניעת זיהומים, טוען כי צריך להתייחס אל האנטיביוטיקה כאל משאב מתכלה - מדובר במשאב משותף לכלל הציבור וחשוב לשמור אותו לדורות הבאים. הוא מציין כי האינטרס הצר וקצר הטווח של היחיד מתנגש עם האינטרס המשותף וארוך- הטווח של החברה כולה. לכן יש צורך בפעולות ברמת המדינה או העולם. פרופסור נדב דוידוביץ' ראש בית הספר לבריאות הציבור באוניברסיטת בן גוריון טוען כי הפחתת שימוש אנטיביוטיקה בקהילה לא תסייע ללא התייחסות לתעשיית הבשר. [24]
הקושי להתמודד עם עמידות לאנטיביוטיקה נוגע גם לפער התרבותי בין ראיית עולם ליברלית או קפיטליסטית, לבין ראיית עולם של ספינת החלל כדור הארץ. הליברליזם טוען כי כל עוד אדם לא פוגע באדם אחר, אין להגביל את הפעולות שלו. אם מישהו יורה על מישהו אחר, אזי כדאי להגביל אותו, בגלל שהוא מסכן את חייו. הבעיה של ניתוח זה הוא שהוא מסתכל רק על דברים ברורים מאליהם, ופחות מתייחס להשפעות שהתגלו במהלך המאה ה-20 - כמו זיהום, הרס של מערכות אקולוגיות או התרגלות לאנטיביוטיקה. על פי תומכי הקפיטליזם , השוק יסדר כל דבר ואם לא - ניתן לתבוע את הגורמים המתאימים בבתי משפט. אולם במקרה זה כשלי שוק שצויינו מונעים מהשוק להגיע לתוצאה טובה לחברה, וגם צרוף של מוסד כמו בתי משפט לא מסייע לנושא. נקודות מבט אלה דומות לניתוח של בוקרים במערב הפרוע שחיים בצורה מבודדת וההשפעות ההדדיות הן נדירות וברורות, לעומת זה ניתוח של אסטרונאוטים בספינת חלל מתייחס יותר לקשרים הדדים בין גורמים, ולכך שפעולה של סוכן אחד, עלולות להשפיע על כלל הסוכנים, דרך השפעה שלו על תהליכים ועל מערכות המשמשות את כלל הציבור, או שיש להם יכולת תפקוד והשתנות בפני עצמם.
ראו גם
- תאוריית החיידקים כגורמי מחלות, המהפכה המיקרוביולוגית
- חקלאות תעשייתית
- בשר מעובד
- תעשיית התרופות
- מוצר ציבורי
- גורם סיכון בריאותי
- גורמים חברתיים המשפיעים על הבריאות
- סיכוני אסון עולמיים
- בריאות הציבור
קישורים חיצוניים
- מידע כללי
- עמידות לאנטיביוטיקה בוויקיפדיה האנגלית
- מדריך אנטיביוטיקה להורים קידס-פדיה
- מדריך קצר לאנטיביוטיקה ד"ר דנה פלורנטין, ד"ר שמואל גבעון, קופת חולים כללית, על הנחיות מתי לא כדאי לקחת אנטיביוטיקה והנחיות נוספות לחולים.
- אנטי אנטיביוטיקה צבי עצמון, "גליליאו" גיליון 7, עמ' 23-18, נובמבר 1994.
- נעם לויתן, חיים בסרט: כך החיידקים מפתחים עמידות לאנטיביוטיקה מכון דוידסון לחינוך מדעי, ספטמבר 11, 2016, באתר הידען.
- עמידות חיידקים בעולם
- Antimicrobial resistance: global report on surveillance 2014 ארגון הבריאות העולמי, אפריל 2014
- בדיקה בארצות הברית: כ-50% מברזי המשקאות הקלים מזוהמים בחיידקים חלקם בעלי עמידות לאנטיביוטיקה, דן אבן, הארץ, 10.01.2010
- כמה אנטיביוטיקה יש בסטייק שלך? וחיידקים עמידים? יוסי וולפסון, על שימוש באנטיביוטיקה בתעשיית המזון מהחי בארצות הברית ובישראל
- מלחמה בחיידקים עמידים לאנטיביוטיקה השפעות חומרים אנטי-בקטריאלים ואנטיביוטיקה בתעשיית המזון מהחי
- תעשיות התרופות ותעשיות החי אריאל צבל וחגי כהן, אנונימוס
- זהירות: מה אחד המקומות הכי מזוהמים בביה"ח? חיידקים עמידים על וילונות במחלקות האשפוז, ynet 25.09.2011
- עמידות חיידקים בישראל
- מיטה חולה ורד קלנר, nrg, 13.1.2006
- אנטיביוטיקה: ידיד או אויב? ד"ר גלעד אסיאו, 18.1.2006, nrg בעקבות הסדרה "אנטי אנטיביוטיקה" בערוץ 2
- סכנה בפתח: חיידקים עמידים וואלה, 25 ביוני 2007
- האנטיביוטיקה משפיעה פחות על הישראלים דוח של האיחוד האירופי מדרג את ישראל במקום הרביעי במידת העמידות לפניצילין, דן אבן, 20.5.2009 nrg (יש שם כמה אמירות מעניינות נוספות).
- חיידקים עמידים לאנטיביוטיקה מתפשטים בישראל שרית רוזנבלום, ynet, 10.01.2010
- דו"ח: 1,500 מקרי תמותה בישראל מדי שנה מחיידקים עמידים לאנטיביוטיקה דן אבן, הארץ, 28.02.2011.
- דו"ח של משרד הבריאות - עלייה של 50% בחלק מהזיהומים העמידים לאנטיביוטיקה בבתי החולים דן אבן, 03.07.2012, הארץ
- כל הרעל שמסתתר בבשר שאנחנו אוכלים, נטע אחיטוב, הארץ, 13.07.2012
- ניסיונות התמודדות
- כך הצליחה נורווגיה לצמצם את תפוצת הזיהומים שקוטלים עשרות אלפים במערב, לשיעור הנמוך בעולם מרתה מנדוסה ומרג'י מייסון, אי-פי, הארץ, 08.01.2010
- רשת מוס"ר - MOSAR - רשת מחקר אירופאית שנועדה לקדם שליטה על עמידות לאנטיביוטיקה במוסדות בריאות ובקהילה
- מלחמה בעמידות לאנטיביוטיקה אתר הידען, סיינטיפיק אמריקן ישראל, יום שני, 12 בפברואר 2007
- הנגיפים הטובים - נגיפים התוקפים חיידקים על האפשרות לשימוש בטיפול בווירוסים לטיפול, במקום באנטיביוטיקה, המכללה לרפואה הוליסטית
- אתר פרויקט האיחוד האירופאי לניטור צריכת אנטיביוטיקה - ESAC
- פריצת דרך במלחמה בזיהומים חיידקיים דן אבן, הארץ, 15.11.2012
הערות שוליים
- ^ 1.0 1.1 סיבות מוות בישראל 2016, למ"ס 2018
- ^ 2.0 2.1 2.2 2.3 2.4 2.5 כך הצליחה נורווגיה לצמצם את תפוצת הזיהומים שקוטלים עשרות אלפים במערב, לשיעור הנמוך בעולם
- ^ http://blogs.scientificamerican.com/guest-blog/riots-rage-and-resistance-a-brief-history-of-how-antibiotics-arrived-on-the-farm/
- ^ http://microbewiki.kenyon.edu/index.php/Antibiotic_Use_for_Farm_Animals
- ^ http://dx.doi.org/10.1371/journal.ppat.1004564
- ^ http://www.pewtrusts.org/en/about/news-room/news/2013/02/06/recordhigh-antibiotic-sales-for-meat-and-poultry-production
- ^ http://jmm.sgmjournals.org/content/59/6/702.abstract?ijkey=cd1218f1a4260ddf1191c425d4fe7474210327a7&keytype2=tf_ipsecsha
- ^ http://citeseerx.ist.psu.edu/viewdoc/download?doi=10.1.1.274.1516&rep=rep1&type=pdf
- ^ http://www.ncbi.nlm.nih.gov/pmc/articles/PMC4412291/
- ^ http://jac.oxfordjournals.org/content/34/4/507.abstract?ijkey=e8dbe36dcd19c7517611fb71dcdc1887c4444e5a&keytype2=tf_ipsecsha
- ^ Report: Feeding antibiotics to livestock is bad for humans, but Congress won’t stop it
- ^ Meat Is Murder—but It’s People Being Killed (and Not How You Think)
- ^ http://cmr.asm.org/content/24/4/718.full
- ^ Emergence of plasmid-mediated colistin resistance mechanism MCR-1 in animals and human beings in China: a microbiological and molecular biological study
- ^ Discovery of first mcr-1 gene in E. coli bacteria found in a human in United States
- ^ 16.0 16.1 16.2 16.3 "במרוץ לפיתוח אנטיביוטיקות חדשות, החיידקים מנצחים" גלי וינרב, גלובס, 09.05.2014
- ^ 17.0 17.1 WHO’s first global report on antibiotic resistance reveals serious, worldwide threat to public health ארגון הבריאות העולמי, 30 אפריל, 2014
- ^ עלייה של 50% בחלק מהזיהומים העמידים לאנטיביוטיקה בבתי החולים דן אבן, 03.07.2012, הארץ
- ^ חוקרי הטכניון מצאו דרך חדשה לייצר תחליפים יעילים לאנטיביוטיקה * מדעני מכון ויצמן פיתחו שיטה לייצור תרופות יעילות כנגד חיידקים ופטריות עמידים לאנטיביוטיקה הידען 28.12.2006
- ^ פטנט של חוקרים בטכניון יאפשר פיתוח אנטיביוטיקה חדשה, יעילה וזולה הידען, 29.5.2008
- ^ Phage_therapy ויקיפדיה האנגלית
- ^ הדרך לרפא את המיטה החולה והמזוהמת בבתי החולים עידו אפרתי, הארץ, 05.06.2014
- ^ רוויטל בלומנלפד, 5000 מקרי מוות בשנה: "הזיהומים בבתי החולים מחייבים בדיקה מעמיקה", וואלה, 25 בינואר 2017
- ^ עידן האנטיביוטיקה יגיע בקרוב לסופו. הקורונה תיראה אז כמו משחק ילדים, נטע אחיטוב, הארץ, 01.04.21
הבהרה: המידע באקו-ויקי נועד להעשרה בלבד ואינו מהווה ייעוץ רפואי.