נתונים על מערכת הבריאות בישראל
נתונים על מערכת הבריאות בישראל הם נתונים על מערכת הבריאות בישראל. בשנים האחרונות יש דיונים בקרב הציבור, התקשורת והעיתונות לגבי מצבה של מערכת הבריאות והאם היא משתפרת או מתדרדרת. כדי להבין זאת, יש צורך במדדים שונים כמו תוחלת חיים, נטל תחלואה, זמני המתנה לטיפול רפואי, סקרי דעת קהל בקרב מטופלים וצוות רפואי ומדדים של יעילות כלכלית וחוסן. ללא מדדים אלה עלולות להתבצע פעולות שיגרמו יותר נזק מתועלת, וכן עלולות להתבצע פעולות פופוליסטיות שירגיעו את הציבור אבל לא יפתרו את בעיות העומק.
מדדי תוצאות בריאות
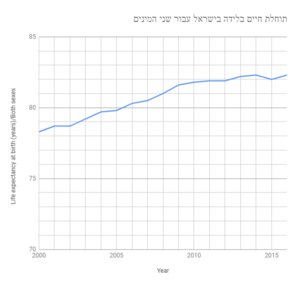
- תוחלת חיים בלידה
מערכת הבריאות בישראל נחשבה, ועדיין נחשבת כאחת מן הטובות בעולם; השוואות בינלאומיות של ארגון הבריאות העולמי מצאו כי תוחלת החיים של תושבי ישראל היא בין הגבוהות בעולם ודבר זה לא יכול להתקיים עם מערכת בריאות גרועה, גם אין זה מעיד על מידת האושר של המטופלים. על-פי דו"ח משנת 2016 של ארגון הבריאות העולמי, ישראל הייתה מדורגת במקום השמיני בעולם בתוחלת החיים הממוצעת בלידה, עם תוחלת חיים כללית (גברים ונשים) של 82.5 שנים. התוחלת לגברים היא של 80.7, ושל נשים - 84.2. [1]
בדומה למדינות מערביות אחרות, תוחלת החיים בישראל היא במגמת עליה, בקרב גברים ונשים כאחד. בין שנת 2000 ל-2016 תוחלת החיים הממוצעת בישראל עלתה ב-4 שנים (בקרב גברים היתה עליה מעט יותר חזקה). [2] עם זאת קיימת האטה בקצב עליית תוחלת החיים הממוצעת. בשנים 2000-2010 התוספת לתוחלת החיים בישראל עמדה על כ-שנה אחת בכל 2.5 שנים שחלפו. לעומת זאת בתקופה 2010 ועד 2016 הואט קצב עליית תוחלת החיים, לעליה של חצי שנה בתוחלת החיים ב-5 שנים. [2] דבר זה לא מעיד בהכרח על בעיה במערכת הבריאות - ככל שעולה גיל האוכלוסייה קשה יותר להאריך את תוחלת החיים.
בשנת 2018 חלה נסיגה קטנה בתוחלת החיים בישראל - אצל הנשים, תוחלת החיים הממוצעת בישראל התקצרה מ-84.3 שנים בדו"ח 2017, ל-84.2 שנים ב-2018, ותוחלת החיים של הגברים בישראל התקצרה מ-80.3 שנים בדו"ח של 2017, ל-80.2 שנים בדו"ח 2018. [3] דבר זה יכול להיות תוצאה של בעיה קטנה או תחילתה של מגמה מדאיגה. יש לשים לב כי קיים שיהוי לגבי תפקוד המערכת - שכן במחלות ובעיות רבות (הן בקרב המטופלים והן במערכת עצמה) עלולות לעבור מספר שנים ולפעמים כמה עשורים בין תחילת הבעיה לבין הביטוי שלה בפועל.
- תוחלת חיים בגיל 65
נכון לשנת 2017, תוחלת החיים בגיל 65 בישראל היא 21.6 שנים לנשים (גיל 86) ו-19.5 שנים לגברים (גיל 84). בהשוואה למדינות אחרות של תוחלת חיים זו, ישראל ממוקמת קרוב לממוצע במדינות ה-OECD עבור נשים [4], ובמקום גבוה (רביעי) ביחס לגברים [5]
- נטל תחלואה ומדד תוחלת שנים בריאות
תוחלת שנים בריאות בלידה (Healthy life expectancy (HALE) at birth), הוא נתון שהוא חלק מתפיסה של נטל תחלואה והבחנה בין שנות חיים בריאות לבין שנות חיים עם סבל, כאב, נכות, ומגבלות שונות. תוחלת החיים הבריאות בלידה בישראל נמצאת במגמת עליה עבור שני המינים בישראל. בשנת 2000 תוחלת השנים הבריאות הייתה 69.7, עלתה ל-72.4 בשנת 2010 ול-72.9 שנים בשנת 2016. לאורך כל התקופה הזו, הממוצע הוא של כ-9 שנות החיים האחרונות שבהן הבריאות אינה טובה. [2]
בסוף שנת 2018 טענו אנשי מקצוע במשרד הבריאות כי יש עליה בתחלואה בישראל בכל הגילאים, גם בקרב אנשים צעירים.[6] פירוש הדבר שמדדים של נטל תחלואה עלולים לגדול גם אם אנשים חיים אותו מספר שנים - מספר השנים שהם חיים בריאים ומתפקדים עלול לרדת. השפעת דבר זה היא הגדלה של נכות בישראל מצד אחד ושנים של סבל וכאב ופגיעה ברווחה חברתית עבור הנפגעים ובני משפחותיהם, ופגיעה כלכלית מתרחבת הן במעסיקים שנפגעים מעובדים שנעדרים מעבודה או מתפקדים פחות טוב, והן עליה עתידית בעלויות בריאות. חסרים עוד נתונים ברורים בנושא זה.
- זמני המתנה בחדר מיון
לפי מצגת של משרד הבריאות, זמני ההמתנה הממוצעים בחדרי מיון בישראל גדלו ב־17% תוך ארבע שנים – מ-2.5 שעות ב־2012 ל-2.9 שעות ב־2016. באותה תקופה, שיעור המטופלים שהמתינו יותר מחמש שעות לקבלת טיפול בחדרי מיון עלה ב־20% - מ־17% ל־22%.[6] זמני המתנה ארוכים יותר בחדר המיון עלולים לגרום לסבל לחולים ולכך שחולים יקבלו טיפול במועד מאוחר מידי.
- זמני המתנה לרופאים מומחים
לפי נתוני קופות החולים, זמני ההמתנה לרופאים מומחים התארכו בעשור האחרון כמעט פי שתיים. בהשוואה בין שנת 2010 לשנת 2018, מספר ימי ההמתנה של 75% מהחולים לרופא יעוץ רופא אף אוזן גרון מ-8 ימים ל-17 ימים. אורתופד מ-11 ימים ל-32 ימים, עיניים מ-14 ל-29, עור ומי מ-14 ל-28, רופא נשים מ-14 ל-26, קרדיולוג מ-21 ל-39, נוירולוג מ-27 ל-59 ימים, גסטרולוג מ-63 ימים ל-119 ימים, נפרולוג מ-55 ימים ל-122 ימים ואנדרוקילונולוגי מ-63 ימים ל-135 ימים. זמן ההמתנה להמטולוג נשאר קרוב ל-51 יום. [7] המתנה כזו פירושה שטיפול בחולים עלול להתעכב וכתוצאה מכך הטיפול יהיה פחות אפקטיבי או יקר יותר.
- זמני המתנה בניתוחים אלקטיביים במערכת הבריאות הציבורית
בשנת 2014 פרסם משרד הבריאות אורך התורים לניתוחים אלקטיביים (מתוכננים מראש) בבתי החולים הציבוריים. התורים ארוכים בהרבה לעומת תורים בבתי חולים פרטיים. כמו כן אין תכנון מרכזי בנושא התורים בישראל ולעיתים קיימים פערים גדולים, של מאות אחוזים, בין בתי חולים קרובים מבחינה גאוגרפית. עוד לפני שנת 2014 פרסם המשרד נתונים בנושא אבל היו בהן טעויות. זמן ההמתנה הממוצע לניתוחי החלפות מפרקי הירך לדוגמה היה 104 יום (כ–3.5 חודשים) ולהחלפת מפרק ברך - 130 יום. (4.3 חודשים). זמני ההמתנה אלו הם זמני המתנה לניתוחים שכבר בוצעו, ולא זמני המתנה תאורטיים עתידיים. מסיבה זו, הנתונים אינם משקפים את כל אותם מטופלים שהתייאשו מהתור הציבורי ועברו לביצוע הניתוח במערכת הפרטית. [8] ניתוחים אלקטיביים הם בדרך כלל לא ניתוחי מצילי חיים, אבל אי-ביצוע שלהם עלול לגרום סבל מיותר לחולה. יש צורך במעקב לאורך זמן כדי לדעת אם תורים אלה מתקצרים או מתארכים.
נתוני תשומות מערכת הבריאות
נתוני תשומות של מערכת הבריאות עלולים ליצור בלבול. שכן תשומות גבוהות יותר לא בהכרח מלמדות על ביצועים טובים יותר. הדוגמה הבולטת ביותר לדבר זה היא מערכת הבריאות בארצות הברית מדובר במערכת יקרה מאוד - עם הוצאה כפולה מזו של ישראל - אבל עם תוחלת חיים נמוכה יותר (דבר שנובע מסיבות שונות - כמו תזונה בארצות הברית אבל גם גורמים במערכת הבריאות עצמה). באופן כללי התשומות למערכת הבריאות בישראל הן נמוכות ביחס למדינות אחרות בעולם המערבי, ובמשך שנים רבות נשמרה תוחלת חיים גבוהה - דבר שיכול להצביע על יעילות גבוהה של המערכת. עם זאת מומחים שונים טוענים כי יש גבול למידת היעילות המקסימלית שניתן לצפות לה - עם התקציב וההשקעה בבריאות מצטמצמים אבל התשומות מתייקרות פירוש הדבר שמתישהו תהיה גם פגיעה בביצועי המערכת.
- מספר המיטות ותפוסת המיטות בבתי החולים
לפי מצגת של משרד הבריאות, בישראל נרשמת ירידה עקבית במספר המיטות לכל אלף תושבים: מ־2 ב־2008 ל־1.7 ב־2018. זהו פער של 70.5% לעומת 2.9 מיטות בממוצע ב־OECD. [6] מימד דומה הוא תפוסת המיטות בחדרי החולים. אחוז התפוסה הממוצע עמד על 94% - הגבוה ביותר מבין המדינות המפותחות (במקום השני עמדה ארה"ב עם 92%, ביפן מדובר על 75% ובהולנד 48%). [1]
יש רופאים הטוענים כי דבר זה נובע בחלקו מיעילות גבוהה יותר של מערכת הבריאות בישראל - לדוגמה כאשר מייצרים ניתוח קצר יותר ופשוט יותר התאוששות החולה מהירה יותר ואין צורך להשאיר אותו לאשפוז ממושך. אשפוז כזה מייקר את הטיפול וגם חושף את המטופל לחיידקים שקיימים בבתי החולים. למרות טיעון זה, ירידה מתמדת במספר המיטות לאלף תושבים ותפוסה גבוהה של המיטות גובה מחירים. הדבר בין היתר גורם לתופעת "הזקנה במסדרון" שבה מטופלים נמצאים במסדרון במקום במחלקה עצמה דבר זה עלול לגרור פגיעה בפרטיות, בעיות שינה, ועוד בעיות נוספות. בנוסף המחסור במיטות במחלקות עלול לגרור עיכובים בקליטת חולים למחלקות ולכן זמני המתנה ארוכים יותר בחדר המיון. כמו כן קיימים דיווחים על מטופלים שהרגישו רע, שאחיות ניסו "לגרש הביתה" בתואנה כי צריך את המיטות - והתברר בהמשך כי הם היו במצב מסכן חיים. [2]
מדד מספר המיטות יצטרך כנראה לעבור שינוי בעתיד שכן המערכת עוברת להגברת אשפוז ביתי כאשר הדבר אפשרי בין היתר כדי למנוע בעיות של זיהום רפואי עקב עמידות לאנטיביוטיקה.
- הוצאות גדלות על בריאות פרטית ועל כלל הוצאות הבריאות
לפי נתוני משרד הבריאות, יש מגמה של הפרטת הבריאות. תוך שש שנים ההוצאה על ביטוחים פרטיים גדלה ביותר מפי -2 - מ־948 מיליון שקל ב־2010 לכ־2 מיליארד שקל ב־2016. באותה תקופה, שיעור האוכלוסייה המשלמת על ביטוח בריאות פרטי זינק מ־34% ב־2010 לכ־45% ב־2016. בביטוחים המשלימים, ההוצאה גדלה בכ־60% מכ־2.3 מיליארד שקל ב־2010 לכ־3.8 מיליארד שקל ב־2016 - שבה 75% מאוכלוסיית ישראל שילמה על ביטוח משלים. שיעור ההוצאה של משקי בית על ביטוח בריאות פרטי מכלל ההוצאות על בריאות הוכפלה מאז שנת 2000, מ־18% ל־37% ב־2015. באותן שנים, שיעור ההוצאה של משקי בית על בריאות מכלל ההוצאות זינק ב־24%, מרמה של 4.6% ב־2010 ל־5.7% ב־2015.[6] פירוש הדבר יכול להיות שאנשים רוצים יותר בריאות פרטית משום שהם מעריכים אותה יותר. אבל הדבר גם יכול להוביל למסקנה כי הבריאות מתייקרת או כי התפקוד של מערכת הבריאות הציבורית גרועה יותר ולכן אנשים נדחקים בלית ברירה לבריאות פרטית.
- רמת ההוצאה כאחוז מהתמ"ג
רמת ההוצאה על מערכת הבריאות כאחוז מהתמ"ג בישראל היא 7.4 והיא נותרה ללא שינוי בין 2005 לבין 2016. ממוצע ה-OECD עלה בתקופה זו מ-8% ל-9%.[6] נתון זה של הוצאה על בריאות מתוך התמ"ג, לא בהכרח מעיד על בריאות טובה יותר, הוא גם יכול להעיד על היבטים אחרים כמו הזדקנות האוכלוסייה, על בזבוז גדול יותר או ייקור הבריאות עקב גורמים חיצוניים. דוגמה בולטת לכך היא ארצות הברית שהוציאה 14% מהתמ"ג על בריאות והגדילה את ההוצאה ל-17% אבל נותרה עם מערכת בריאות בעייתית ובזבזנית מאוד ועם תוחלת חיים נמוכה מזו של ישראל ושל מדינות מערביות רבות אחרות. יחסית לרוב מדינת ה-OECD (למעט ארה"ב) ההוצאה הציבורית על בריאות בישראל היא נמוכה - 4.6% לעומת 6.5% ממוצע OECD, בגרמניה האחוז הוא 9.5% ובשוודיה 9.2%. [9]. כאמור הוצאה נמוכה יותר בבריאות יכולה להצביע על יעילות גבוהה יותר - ועם זאת יש נתונים שמצביעים על התייקרות התרופות - ואי הגדלת התקציב בהתאם (או פתרונות אחרים כמו רפואה מונעת או קידום בריאות) פירוש הדבר שעלול להיות מצב של תת-השקעה בבריאות וברפואה.
הערכות וסקרים
- הערכות של גורמי מקצוע על מצב מערכת הבריאות
הערכות של גורמים מקצועיים הם בעל משקל אף כי הם עלולים להיות מעוותים עקב אינטרס כספי, אינטרס פוליטי או הערכה מוטעית. [10] יחד עם זאת הערכות אלה יכולים לתת עדות של אנשים בתוך המערכת האם מדובר בטעויות סטטיסטיות או במשבר אמיתי.
בשנת 2001 התריע בכיר ההסתדרות הרפואית בישראל, ד"ר יורם בלשר, כי המערכת על סף קריסה[11]. עם זאת קריסה כזו לא התרחשה. הערכות דומות שבוצעו עם השנים גרמו לכך שאנשים בתוך מערכת הבריאות, וכן באוצר קיבלו הרגשה של "זאב זאב" - כלומר ראו שוב ושוב הזהרות שלא התממשו, דבר שאולי גרר בטחון יתר. בשנת 2013 הצהיר יאיר לפיד שהיה אז שר האוצר כי מערכת הבריאות קורסת (אם כי מדובר בפוליטיקאי ולא באיש מקצוע). [3]
הערכות על משבר במערכת הבריאות מצד אנשי מקצוע התחזקו לקראת אמצע וסוף שנת 2018:
- באפריל 2017 טען הכלכלן דני בן דוד, כי מערכת הבריאות נמצאת במשבר הולך ומחריף. [4]
- באפריל 2018 התריע עו"ד ד"ר עדי ניב-יגודה, מומחה למשפט רפואי, כי מערכת הבריאות נשחקת בשם היעילות.[5]
- באוגוסט 2018, העריכה כתבת הבריאות של דה-מרקר, רוני לינדר-גנץ, כי הרפואה הציבורית בישראל תלך ותיעשה גרועה יותר שנים קדימה[9] וסביר להניח כי אלמלא יינקטו צעדי חירום לשיפורה (בעיקר על ידי התייעלות טכנולוגית) תמשיך מגמת ההתדרדרות מטה.
- פרופ' שוקי שמר, יו"ר אסותא, טען בראיון לגלובס בנובמבר 2018, כי "מערכת הבריאות תקרוס בתוך כעשור: איחרנו את הרכבת - חולים יאושפזו במחסנים, בחדרי האוכל ובפרוזדורים"[7]
- מוריס דורפמן, ראש חטיבת הרגולציה במשרד הבריאות, אמר בראיון לדה-מרקר, בדצמבר 2018 כי "מערכת הבריאות הציבורית על הקו השחור" [12]
- לפי מצגת של אנשי המקצוע במשרד הבריאות מסוף שנת 2018, צפויה התדרדרות נוספת של מערכת הבריאות. אנשי המשרד דורשים כי האוצר יגדיל את תקציב הבריאות. [6]
- בינואר 2019 פנו 110 מנהלים המחלקות הפנימיות בבתי החולים לראש הממשלה בנימין נתניהו בטענה כי המערכת נמצאת בקריסה בשל העומס הגובר, וכי יש צורך דחוף בתקציבים ורפורמה בתחום. [6]
- סקרים בקרב הציבור
לפי משרד הבריאות, סקר שנערך בשנת 2012 על-ידי מכון ברוקדייל בקרב 2,330 מטופלים העיד על שביעות-רצון גבוהה מקופות-החולים (91%) ועל שיפור באחוז המטופלים שמרגישים שתשלומי הבריאות מכבידים עליהם מאוד, וכן תחושת ביטחון נמוכה לגבי מערכת הבריאות. [13]
בסקר בקרב יהודים בלבד, משנת 2014, של חברת סאפיו עבור עיתון גלובס, נמצא כי שליש מהציבור חושב שהשירות הבריאות בקופות החולים ובבתי החולים התדרדרו בשנים האחרונות, 40% חושבים שהמצב יציב ו-10% חשבו שחל שיפור במצב. בקרב עונים מבוגרים, חצי מהעונים השיבו כי המצב גרוע מאשר בעבר. הסיבות העיקריות לתחושה של הרעה במערכת הבריאות היו תורים ארוכים ועומס (34%), ועליה במחירי התרופות והשירותים (23%). סיבות נוספות שצוינו היו מחסור בכוח-אדם, צמצום שירותים ומעבר לרפואה פרטית. מי שסברו שהמערכת השתפרה ציינו את שיפור השירותים הדיגיטליים. [13]
- תלונות וסקרים על שחיקה
שחיקה היא סיכון משמעותי בקרב רופאים בעולם.[7] היא נובעת מגורמים שונים כמו שעות עבודה ארוכות, מחסור בשינה, תזונה בעייתית (בין היתר על רקע שעות עבודה ארוכות וקשות), מתח נפשי מצטבר, אירועי טראומה, וכן עבודה אדמיניסטרטיבית. דווקא הגידול במערכות מחשוב בשנים האחרונות עלול להגביר שחיקה. כמו כן הגברת העומס על רופאים צעירים חשוד כמגביר שחיקה. [8] השחיקה עלולה לגורר טעויות, הערכות מוטעות, דילוג על בדיקות, ושחיקת אמפתיה כלפי מטופלים או אנשי צוות אחר. שחיקת אמפתיה עלולה לגרור בעיות נוספות כמו אדישות לסבל של חולים,[9] [10] ונטייה מוגברת לרפואה מתגוננת שבעצמה עלולה לגרור עוד עומס על חלקים אחרים של מערכת הבריאות. כמו כן שחיקה עלולה להתדרדר למצבים מסוכנים יותר כמו דיכאון או התחלת נטילת סמים או תרופות בניסיון להקלה זמנית בנושא. [11]
סקר של הלשכה המרכזית לסטטיסטיקה שפורסם בשנת 2017 מצא כי אחיות נמצאות בראש סולם השחיקה בישראל מבין כל המקצועות. 75% מהן מדווחות על תסמיני שחיקה. הרופאים מדווחים על כ-65% שחיקה. [12]
סקר של האיגוד הישראלי לרפואת ילדים בשנת 2017, מצביע על שחיקה בקרב 33% מרופאי הילדים. השחיקה היא גבוהה יותר בקרב מי שאינם מומחים או שהם שכירים. רופאים צעירים יותר ורופאים שעובדים שעות מרובות יותר שחוקים יותר. [14]
בשנת 2018 פורסם סקר מקיף ביוזמת משרד הבריאות, על בעיית השחיקה בעבודה שנעשה בקרב עובדי מערכת הבריאות. במילוי הסקר השתתפו יותר מ-40,000 עובדים שמילאו שאלונים. למרות שמדובר בכמות גבוהה של עונים, מדובר בכ-30% מהעובדים במערכת הבריאות שענו לסקר. [15]
עם זאת הענות כזו לסקר היא בעייתית מבחינה סטטיסטית כי היא לא מהווה מדגם מייצג - ייתכן שעובדים שחוקים יותר כלל לא טרחו לענות, או שבעיקר עובדים שחוקים מילאו את הסקר. דווקא סקר עם מדגם מייצג קטן יותר היה יכול לספק תמונה טובה יותר. מבין העונים לסקר מדד השחיקה מדד השחיקה עומד על 3.4 בסולם שבין 1 ל-7. סקר דומה שנערך בישראל בקרב 20,000 עובדים במגזר הפרטי והציבורי, שאינם במערכת הבריאות, מצא כי ממוצע מדד השחיקה עמד על 2.2 המסקנה היא שמדד השחיקה במערכת הבריאות הוא גבוה יותר לעומת מקצועות אחרים. במחקרים שנעשו במערכות בריאות שונות בעולם, ציון שחיקה גבוה מ-3.0 נחשב כציון גבוה, שיש לטפל בו מיידית. לפיכך ניתן להסיק כי חלק גדול מבין עובדי מערכת הבריאות נמצאים במצב של שחיקה מסוכנת. [15]
לפי הסקר, מבין עובדי קופות החולים, רמת השחיקה הגבוהה ביותר נמצאה בקרב עובדים במרפאות. מבין בתי החולים עלה מהסקר כי אצל עובדים בבתי החולים הגריאטריים מדד השחיקה הוא הגבוה ביותר, אחריהם עובדי בתי החולים הכלליים. השחיקה הנמוכה ביותר נמצאה בבתי החולים הפסיכיאטריים. השחיקה הגבוהה ביותר נמצאה בקרב עובדי סקטור הרפואה והסיעוד אחיות בבתי החולים ובקרב הרוקחים וטכנאי הרנטגן. כל שעובדים שעות רבות יותר – כן רמת השחיקה גבוהה יותר. כמו כן נמצאה רמת שחיקה גבוהה יותר בקרב עובדי משמרות הלילה לעומת מי שלא עובדים במשמרות אלה, כאשר השחיקה הגבוהה ביותר נמצאה דווקא בקרב העובדים הצעירים יותר שהם בעלי ותק נמוך במערכת. רמת השחיקה הגבוהה ביותר מתוך כלל עובדי מערכת הבריאות נמצאה בקרב רופאים מתמחים עם ציון שחיקה של 4.3, הסטז'רים דיווחו על רמות שחיקה של 3.9. [15]
- רפואה מתגוננת
בישראל, כמו במדינות מערביות נוספות קיימת בעיה, שככל הנראה היא במגמת עלייה, של רפואה מתגוננת. בשנת 2008 התפרסם סקר לפיו 60% מהרופאים בישראל שלחו חולים לבדיקות מיותרות. רבע מהרופאים בישראל כבר נתבעו על ידי חולים; 40% ראו בכל חולה תובע פוטנציאלי. [16] רפואה כזו יכולה לגרור מגוון בעיות לצוות הרפואי, למטופלים ולכלל מערכת הבריאות כולל הגברת העומס על המערכת עקב בדיקות מיותרות, שיהוי בטיפול, הגברת העומס על רופאים ואנשי צוות רפואי, בדיקות וטיפולים מיותרים שחלקם עלול לסכן מטופלים ועוד.
השקעה בקידום בריאות ורפואה ציבורית
- השקעה בקידום בריאות
במדדים רבים של בריאות הציבור - בהקשרים של קידום בריאות רואים ירידה או ביצועים לא טובים של ישראל. בתחום של מניעת עישון ישראל מפגרת אחרי מדינות מערביות רבות, ואחרי שנים רבות של ירידה באחוז המעשנים יש עליה באחוזי העישון מאז 2013 הן בקרב הנוער והן בכלל האוכלוסייה. המאמצים של משרד הבריאות בתחום הם נמוכים מאוד. בתחום התזונה חלה עליה מדאיגה בתחום של צריכת סוכר וישראל היא בין המדינות הגבוהות בעולם בצריכת הסוכר, כמו כן יש מגמה השמנה היבטים אלה מצטרפים למדיניות מהוססת ומודעות נמוכה לגבי תזונה בריאה בישראל. לגבי פעילות גופנית בישראל יש עליה במודעות לחשיבות תחום זה, ומצד שני יש ירידה בהולכי רגל בישראל ותכנון מוטה מכוניות שמונע תחבורה פעילה ואורח חיים פעיל. בתחום בטיחות הדרכים בישראל ובתחום זיהום אוויר בישראל ניכרת עשיה לא החלטית, מודעות נמוכה ופער ניכר בין ישראל לבין מדינות מערביות אחרות. יש לציין כי בתחומים רבים ההשפעה של גורמי סיכון יכול לעבור זמן רב בין הבעיה עצמה לבין הביטוי שלה - לדוגמה פער של 20 שנה בין עליית שיעורי העישון לבין עליה בשיעורי סרטן ריאה.
ההשקעה של ישראל בקידום בריאות היא נמוכה - כך לדוגמה אדם אחד בלבד ממונה במשרד הבריאות על מניעת עישון. ישראל גם כמעט אינה יוזמת מחקרים לצרכי מניעת עישון. בתחום התזונה משרד הבריאות חזר בו מתכנית לקדם מודעות לעודף סוכר ומלח במוצרי מזון רבים.
היבטים נוספים
- עליה בתלונות ובאלימות
קיימת הרגשה של עלייה חוסר שביעות רצון של מטופלים מאיכותה של מערכת הבריאות. תלונות אלה מופנות הן כלפי מערכת הבריאות הציבורית בישראל (בעיקר בתי חולים וקופות חולים), דבר זה בא אולי לידי ביטוי במעבר של חולים למערכת הרפואית הפרטית, חלק מהתלונות מובאות גם כלפי רופאים ומטפלים ברפואה הפרטית. חסרים נתונים על היבטים אלה - האם הם מתגברים על פני זמן.
קיימות טענות של מטופלים על חוסר שקיפות, הומור מיותר, זלזול והזנחה קיצוניים, רפואה מתגוננת מסכנת בריאות ומסכנת חיים מצד רופאים ציבוריים ופרטיים כאחד (בעיקר במקרים שלרופא הפרטי אין אינטרס להמשיך לעבוד עם הלקוח ולכן הוא מרשה לעצמו לטפל בו באופן מהיר וגרוע), נתק רגשי בלתי הפיך מצד רופאים באופן המסכן אותם ועוד. יש גם טענות שחלק מאנשי הצוות הרפואי נוקטים באלימות כלפי חלק או כל המטופלים - בעיקר בצורה של אדישות לסבל, שיח סרקסטי ואיום בתקיפה מצד מאבטחים. יש טענה לפיה ישנה עליה באלימות פיזית של צוותים רפואיים במיוחד כלפי אוכלוסיות מוחלשות (כגון קשישים) בחדרי מיון, מרכזי סיעוד וכדומה, אלימות שככלל גובלת בסדיזם. יש הטוענים כי הדבר מעיד כי קל פסיכופטים-סדיסטים להסתנן למערכת הבריאות בישראל או להתדרדר למחלה זו, ולממש את מחלתם הנפשית בתוכה תוך התעלמות של אנשי צוות שחוקים אחרים או פחד שלהם להתלונן על הנעשה מצד עמיתיהם. רבים דיווחו על אלימות של אנשי צוות רפואי שחוקים או סדיסטיים במוסדות פסיכיאטריים - במידה רבה יוצאי אוכלוסיות עולים חדשים ואנשים ממעגל העוני.[דרוש מקור]
קיים דיווח מתמשך של רופאים ואנשי צוות רפואי על דחק, שחיקה ואלימות כלפיהם בעיקר בחדרי מיון ומרפאות קופות חולים. דברים אלה באו לידי קיצוניות בצורה של תקיפת אנשי צוות רפואי. בשנת 2017 נרצחה אחות בידי מטופל. [13]
ראו גם
- מערכת הבריאות בישראל
- התדרדרות מערכת הבריאות בישראל
- גורמי מוות בישראל
- אי שוויון בריאותי בישראל
- סרטן בישראל, עישון בישראל, תאונות דרכים בישראל, זיהום אוויר בישראל, מזון בישראל, פעילות גופנית בישראל
קישורים חיצוניים
- פרופיל בריאותי - ישראל, כולל נתונים על תוחלת חיים משנות ה-50, השוואה בין סיבות מוות למדינות אחרות ועוד. world life expectancy
- סיבות מוות מובילות בישראל, משרד הבריאות
- בסיס הנתונים על תמותה ארגון הבריאות העולמי
- TOP 20 CAUSES OF DEATH BY COUNTRY world life expectancy
- GBD Results Tool כלי ניתוח סטטיסטי להצגת תמותה ונטל תחלואה בחתכים של מדינה, מגדר, גיל, גורמי סיכון ועוד. global health data exchange
- Health at a Glance פרסום של ה-OECD שמשווה נתוני בריאות של מדינות חברות שונות בו.
- ה-OECD, עם צאת הדוח החדש - מבט על הבריאות 2015: השיפור בטיפול הרפואי אטי מכדי להתמודד עם הנטל הגדל של תחלואה כרונית באתר הלשכה המרכזית לסטטיסטיקה
- הדר גיל-עד, כך מחסלת המדינה את הבריאות הציבורית ושולחת אותנו לביטוחים פרטיים, וואינט, 12.3.2019
- ההוצאה הלאומית לבריאות לשנת 2018, הלשכה המרכזית לסטטיסטיקה, 18.8.2019
הערות שוליים
- ^ ד"ר איתי גל, ארגון הבריאות העולמי: ישראל - מקום 6 בעולם בתוחלת החיים הממוצעת, ynet, 19.05.2016
- ^ 2.0 2.1 2.2 תוחלת חיים ותוחלת שנים בריאות בישראל, בהתבסס על נתוני ארגון הבריאות העולמי, דרור רשף, העמותה לכלכלה בת קיימא, 2019
- ^ ד"ר איתי גל, ארגון הבריאות העולמי: ירידה בתוחלת החיים בישראל, שיעור החיסונים מהגבוהים בעולם, 17.05.18
- ^ https://data.oecd.org/chart/5Bqc Life expectancy at Life expectancy at 65Women, Years, 2017 or latest available, OECD
- ^ Life expectancy at 65 Men, Years, 2017 or latest available, OECD
- ^ 6.0 6.1 6.2 6.3 6.4 6.5 אדריאן פילוט, משרד הבריאות מתריע: המערכת במצב אנוש, כלכליסט, 24.10.2018
- ^ 7.0 7.1 אלי ציפורי, "מערכת הבריאות תקרוס בתוך כעשור: איחרנו את הרכבת - חולים יאושפזו במחסנים, בחדרי האוכל ובפרוזדורים", ראיון עם פרופ' שוקי שמר, יו"ר אסותא, גלובס, 28.11.2018
- ^ רוני לינדר, יותר משנה המתנה לניתוח: הנתונים המטרידים על התורים בבתי החולים הציבוריים, דה מארקר, 30.11.2014
- ^ 9.0 9.1 רוני לינדר-גנץ, "הנתונים שמוכיחים: השירות הרפואי שאנחנו מקבלים גרוע, ויהיה גרוע יותר", אתר "דה מרקר", 09.08.2018.
- ^ ראו לדוגמה דניאל כהנמן, לחשוב מהר לחשוב לאט
- ^ סמדר שמואלי, "דו"ח: מערכת הבריאות עומדת בפני קריסה", עדכון אחרון: 15.07.01, 14:59, אתר Ynet
- ^ רוני לינדר גנץ, מערכת הבריאות הציבורית "על הקו השחור", ראיון עם מוריס דורפמן, דה מרקר, 31.12.2018
- ^ 13.0 13.1 אפרת אהרוני, סקר: שליש מהישראלים סבורים כי שירותי הבריאות הידרדרו, גלובס, 10.06.2014
- ^ סקר האיגוד הישראלי לרפואת ילדים 2017: שחיקה בקרב 33% מהרופאים, יונתן סידון, כלכליסט 26.06.2018
- ^ 15.0 15.1 15.2 סקר השחיקה של משרד הבריאות – מה אנו מפספסים כאן?, 21 באוקטובר 2018
- ^ רוני לינדר-גנץ, רפואה מתגוננת: 3 מכל 5 רופאים שולחים חולים לבדיקות מיותרות, 10.12.2008